Ailesel Akdeniz Atesi (FMF) karin ve/veya gögüs agrisi ve/veya eklem agrisi ve sisliginin eslik ettigi tekrarlayan ates nöbetleri ile karakterize bir genetik hastaliktir.
Hastalik genellikle Akdeniz ve Ortadogu kökenlileri, yani Yahudiler (özellikle Sefardik Yahudiler), Türkler, Araplar ve Ermenileri etkiler.
Ne kadar sıktır?
Yüksek risk popülasyonlarinda hastalik sikligi yaklasik 1000’de 1-3’dür FMF ataklari hastalarin yaklasik %90’inda 20 yasindan önce baslar. Yaridan fazlasinda hayatin ilk 10 yilinda ortaya çikar. Erkeklerde kizlardan biraz daha fazla görülür (13/10).
Hastalığın nedenleri nelerdir?
FMF genetik bir hastaliktir. Akdeniz atesinden sorumlu gen MEFV genidir. .
Kalıtımsal mıdır?
Otozomal resesif (cinsiyete bagli olmayan) bir hastalik olarak geçer. Bu tip geçiste çocukta FMF olabilmesi için, biri anneden digeri babadan gelen iki mutasyonlu kopya gereklidir. Dolayisiyla iki ebeveyn de tasiyicidir (bir tasiyicida yalniz bir mutasyonlu kopya vardir fakat hasta degildir). Genis bir ailede, hastalik genellikle baska bir çocukta, kuzende, amcada ya da uzak bir akrabada görülür. Ancak küçük bir grup olguda oldugu gibi, eger ebeveynlerden biri FMF’li digeri tasiyici ise, çocugun hasta olma sansi %50’dir.
Başlıca belirtileri nelerdir?
Hastaligin baslica belirtileri, karin, gögüs ve eklem agrilariyla birlikte giden tekrarlayan atestir. Karin agrilari en sik olandir; hastalarin yaklasik %90’inda görülür. Gögüs agrisi ataklari %20-40, eklem agrisi %50-60 hastada görülür.
Genelde, çocuklar tekrarlayan karin agrisi ve ates gibi belirli bir atak tipinden yakinir. Fakat bazi hastalar degisik atak tipleri geçirebilir. Bazen karin ve gögüs agrisi, gögüs ve eklem agrisi gibi kombine ataklar görülebilir.
Bu ataklar 1-4 gün sürer ve kendi kendine geçer. Hasta atagin sonunda tamamen düzelir ve bu periyotlar arasinda tamamen normaldir. Bazi ataklar o kadar agrili olur ki, hasta ya da ailesi tibbi yardim isteginde bulunur. Özellikle agir abdominal ataklar akut apandisiti taklit edebilir ve bu nedenle bazi hastalar gereksiz karin ameliyati geçirebilirler. Ancak, bazen ayni hastada bile ataklar o kadar hafiftir ki, hazimsizlikla karistirilir. Bu durum, hastalarin taninma güçlügünün nedenlerinden biridir. Karin agrisi boyunca, çocuk genellikle kabizdir fakat agri düzelir düzelmez kisa süre için yumusak diski çikar. Çocugun bir atakta atesi çok yükselirken, bir baska atakta hafif bir ates görülebilir.
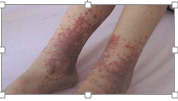
Gögüs agrisi genellikle tek taraflidir. Yan agrisi, sirt ya da gögüs agrisi seklinde ortaya çikar. Agrinin siddetinden hasta yeterince derin nefes alamayabilir. Bir kaç gün içinde araz birakmadan iyilesir. Eklem ataklarinda genelde bir eklem (monoartrit) etkilenir. Yaygin olarak ayak bilegi ya da diz tutulur. O kadar sis ve agrili olabilir ki, çocuk yürüyemez. Bu hastalarin yaklasik üçte birinde etkilenen eklemin üzerinde kirmizi bir döküntü görülür. Eklem ataklari, diger atak tiplerinden daha uzun sürebilir. Tamamen iyilesmesi dört günden bir haftaya kadar uzayabilir. Bazi çocuklarda hastaligin tek bulgusu tekrarlayan eklem ataklaridir. Bu nedenle, yanlislikla akut romatizmal ates ya da juvenil romatoid artrit tanilari konur. Olgularin yaklasik %5-10’unda eklem tutulumu kroniklesebilir ve geri dönüsümsüz degisikliklere neden olabilir. FMF’in erizipel benzeri eritem denilen ve genellikle alt ekstremitelerde ve eklemlerde gözlenen karakteristik bir döküntüsü vardir. Bazi çocuklar rahatsiz edici olabilen bacak agrilarindan yakinirlar. Ataklarin en nadir tipleri arasinda tekrarlayan perikardit (kalbin dis katmanin iltihabi), miyozit(kas iltihabi ), menenjit ve orsit (testis iltihabi) vardir. Damar iltihabi ile giden Henoch-Schönlein Purpura ve poliarteritis nodoza gibi bazi hastaliklar FMF’li çocuklar arasinda daha siktir.
Tedavi edilmemis olgularda FMF’in en önemli komplikasyonu amiloidoz gelisimidir. Amiloid, böbrek, bagirsaklar, deri, kalp gibi bazi organlarda depolanan ve özellikle böbreklerde ilerleyici fonksiyon kaybina neden olan özel bir proteindir. FMF’e özgü degildir; romatoid artrit, juvenil kronik artrit ve tüberküloz gibi bazi kronik iltihabi hastaliklar iyi tedavi edilmediginde de görülebilir. Bagirsaklarda ya da böbrekte amiloid maddesi saptanarak tani konur.
Ömür boyu düzenli ve yeterli doz kolsisin (tedavi’ye bkz) alan çocuklarda hem ataklar kaybolur ya da seyreklesir hem de amiloidoz gelisme riski ortadan kalkar.
Hastalık her çocukta aynı mıdır?
Her çocukta ayni degildir. Üstelik, ataklarin tipi, süresi ve siddeti ayni çocukta bile farklilik gösterebilir.
Bulaşıcı mıdır? Hayir degildir.
Çocuklardaki hastalık yetişkinlerden farklı mıdır?
Genel olarak çocuklardaki FMF yetiskinlerdekine benzer. Ancak artrit (eklem iltihabi) ve miyozit gibi bazi bulgular çocuklukta daha siktir ve hasta büyüdükçe daha nadir görülürler. Orsit, eriskin erkeklerden çok küçük erkek çocuklarda saptanir. FMF’in baslangiç yasi da ayrica önemlidir. Amiloidoz riski, tedavi edilmeyen ve hastaligi erken baslayan hastalar arasinda daha yüksektir.
Nasıl tani konur? FMF’in tanisi için kesin bir tani araci yoktur.
a)Klinik şüphe: Çocuk en az üç atak geçirdikten sonra FMF düsünmek olasidir. Hastanin etnik kökeni ve benzer yakinmalari ya da böbrek yetersizligi olan akrabalarin varligi ayrintili bir hikaye ile arastirmalidir. Ayrica, ebeveynlerden önceki ataklarin detayli tanimini yapmalari istenmelidir.
b)Takip: FMF süphesi tasiyan bir çocuk kesin tani konulana dek yakin takibe alinmalidir. Bu takip süresince, mümkünse, hasta bir atak geçirirken görülmeli, fizik muayene ve iltihabin varligini gösterecek bazi kan tetkikleri yapilmalidir. Genellikle bu tetkikler atak boyunca pozitif olup, atak geriledikten sonra normale döner ya da normale yakin düzeye gelir. FMF’in taninmasina yardimci olmasi için düzenlenmis siniflandirma kriterleri taninin bu asamasinda kullanilabilir. Çesitli nedenlerden dolayi, çocugu atak sirasinda görmek her zaman mümkün degildir. Bu nedenle ebeveynlerden bir günlük tutmalari ve nöbetler sirasinda ne oldugunu tarif etmeleri istenir. Atak sirasinda yapilmasi istenen testler ailenin yasadigi bölgedeki bir laboratuarda yaptirilabilir.
c) Kolsisin tedavisine yanıt: FMF tanisini olasi kilan klinik ve laboratuar bulgulari olan çocuklara, 6 ay boyunca yaniti degerlendirmek amaciyla kolsisin verilir. Eger hasta FMF’li ise, ya hiç atak görülmemesi ya da ataklarin sayi, siddet ve süresinin belirgin olarak azalmasi beklenir. Ancak, yukarida açiklanan asamalar tamamlandiginda hasta FMF kabul edilir ve ömür boyu kolsisin tedavisine baslanir. FMF, vücutta degisik sistemleri etkiledigi için hastaligin tani ve takibinde degisik uzmanlar görev alir. Bunlar, genelde, çocuk doktoru, çocuk romatologu ya da çocuk romatizmasi ile ilgilenen eriskin romatologu, nefrolog (böbrek uzmani) ve gastroenterologlardir.
d) Genetik analiz: Son birkaç yilda, FMF gelisiminden sorumlu oldugu düsünülen mutasyonlarin varligini göstermek için hastalarin genetik analizi yapilmaya baslanmistir. Eger hasta her ebeveynden bir tane olmak üzere iki mutasyon tasiyorsa FMF klinik tanisi dogrulanir. Ne var ki, su ana kadar tanimlanmis olan mutasyonlar FMF hastalarinin %70-80’inde bulunmaktadir. Bu da hiç mutasyon tasimayan FMF hastalarinin oldugunu gösterir. Bu nedenle FMF tanisi günümüzde hala klinik yargiya dayanir. Genetik analiz her ülkede yapilmayabilir.
Ates ve karin agrisi çocuklarin çok yaygin yakinmasidir. Bu nedenle, yüksek riskli popülasyonlarda bile FMF tanisi koymak kolay degildir. Tani konulana dek birkaç yil geçer. Tanidaki bu gecikme çok önemlidir çünkü, tedavi edilmeyen hastalarda amiloidoz riski artar.
Tekrarlayan ates, karin agrisi ve eklem agrisi nöbetleriyle giden baska bir takim hastaliklar da vardir. Bu hastaliklarin da çogu genetiktir. Bunlardan bazilari olan HIDS, TRAPS, PFAPA, Muckle-Wells hastaligi, CINCA gibi hastaliklar FMF ile bazi ortak klinik özellikler tasir ancak hepsinin de kendi ayirici klinik ve laboratuar bulgulari vardir.
Testlerin önemi nedir?
a) Kan tetkikleri: Laboratuar testleri daha önce de belirtildigi gibi FMF tanisinda önemlidir. Eritrosit sedimentasyon hizi (ESR), CRP, tam kan sayimi, fibrinojen gibi tetkikler atak sirasinda iltihabin varolup olmadigini ve derecesini görmek için istenir. Bunlar, atak geçtikten sonra, sonuçlarin normale dönüp dönmedigini görmek için tekrar edilir. Hastalarin yaklasik üçte birinde tetkikler normale döner, ancak geri kalan üçte ikisinde düzeyler belirgin olarak azalsa da, üst limitin üzerinde kalabilir. Genetik inceleme için de az miktarda kan gereklidir. Ömür boyu kolsisin tedavisi alan çocuklar yilda iki defa takip için kan ve idrar vermelidirler.
b) İdrar tetkikleri : Idrar örnegi de protein ve kimizi kan hücresi varligi açisindan incelenir. Ataklar sirasinda geçici degisiklikler olusabilir. Fakat amiloidozlu hastalarda idrarda protein kalicidir. Bu durum, doktoru amiloidoz süphesine karsi daha fazla tetkik istemesi için uyarir. Bu ek tetkikler, idrarda protein kaybinin miktarinin belirlenmesi ve rektal (kalin bagirsagin son bölümü) ya da böbrek biyopsisi yapilmasidir.
c) Rektal ya da böbrek biyopsisi: Rektal biyopsi, rektumdan küçük miktarda doku alinmasidir. Yapilmasi çok kolaydir; eger rektal biyopsi amiloidozu göstermede yetersiz olursa o zaman taniyi dogrulamak için böbrek biyopsisi yapmak gerekir. Böbrek biyopsisi için, çocuk hastanede bir gece geçirmek zorundadir. Biyopside elde edilen dokular boyanir ve amiloid birikimi açisindan mikroskop altinda incelenir.
Tedavisi mümkün müdür?
Evet, hayat boyu kolsisin kullanimiyla tedavi edilebilir. Aslinda bu tedavi iyilestirmek için degil daha çok hastayi amiloidoz gelisiminden ve tekrarlayan ataklardan korumak içindir. Ne var ki, eger hasta ilaci birakirsa ataklar ve amiloidoz riski geri gelir.
Tedavi nelerden oluşur?
Bu tedavi yalniz ataklari kontrol etmez, ayni zamanda amiloidoz riskini de ortadan kaldirir. Bu yüzden ailelere ve hastaya ilacin her gün yazilan dozda alinmasinin ne kadar yasamsal oldugunun doktor tarafindan anlatilmasi gerekmektedir. Hastanin uyumu çok önemlidir. Eger bu basarilirsa, o zaman çocuk, normal bir hayat beklentisiyle hayatina devam edebilir. Ilacin dozu, hekime danisilmadan ebeveynler tarafindan degistirilmemelidir. Aktif bir atak esnasinda kolsisin dozlarinin artirilmasi atak süresini ve siddetini azaltmaz. Bu nedenle doz arttirmanin anlami yoktur. Önemli olan ataklarin gelmesini önlemektir. Kolsisin ile ilgili akla gelen önemli bir ilaç etkilesimi yoktur.
Interferon gamma, anti –TNF ve talidomid gibi alternatif tedavilerle ilgili birkaç çalisma vardir. Ancak, bu alternatif ilaçlarin etkinligi ve güvenilirligiyle ilgili yeterince veri yoktur.
İlaç tedavisinin yan etkileri nelerdir?
Aileleri için çocuklarinin hayatlari boyunca bu haplari almalari gerektigini kabul etmeleri kolay degildir. Özellikle kolsisinin potansiyel yan etkileri hakkinda endiselenilir. Kolsisin, doz azaltimina cevap veren minör yan etkileri olan güvenli bir ilaçtir. En sik yan etki ishaldir. Bazi çocuklar, ishal nedeniyle verilen dozu tolere edemeyebilir. Böyle çocuklarda doz, tolere edecegi doza kadar düsülmeli ve sonra küçük ayarlamalarla yavas yavas uygun doza kadar yükseltilmelidir. Diger yan etkiler arasinda bulanti, kusma ve karin kramplari bulunur. Seyrek olarak, hastalarda kas güçsüzlügü yapabilir. Nadiren periferik kan hücreleri sayica (beyaz ve kirmizi kan hücreleri ve trombosit) azalabilir ama dozun azaltilmasiyla normale döner. Tedavi dozlarinda sperm sayisinda azalma görülmesi çok enderdir. Kadin hastalarin gebelik ya da emzirme süresince kolsisini kesmeleri gerekmemektedir.
Tedavi ne kadar sürmelidir? Ömür boyu süren koruyucu bir tedavidir.
Alternatif / tamamlayıcı tedavinin yeri nedir? Böyle bir tedavi yoktur.
Ne kadar sıklıkla kontrol muayenesi gereklidir?
Tedavi gören çocuklar yilda en az iki kez kan ve idrar tetkiki yaptirmalidir.
Hastalık ne kadar sürer? Bu ömür boyu süren genetik bir hastaliktir.
Hastalığın uzun dönemli sonuçları nelerdir?
Ömür boyu düzenli kolsisin tedavisi alan FMF’li çocuklar, normal bir hayat sürerler. Ne var ki, tanida bir gecikme olmussa ya da tedaviye uyum yoksa, amiloidoz riski de artar. Amiloidoz gelisen çocuklarda böbrek nakli gerekebilir. FMF’de büyüme geriligi büyük bir problem degildir. Ancak, bazi çocuklarda ergenlik dönemindeki büyüme artisi yalniz kolsisin tedavisinden sonra gözlenebilir.
Tamamen düzelmesi mümkün müdür?
Hayir. Çünkü bu genetik bir hastaliktir. Ancak, kolsisin ile ömür boyu tedavi hastaya hiçbir kisitlanma ve amiloidoz gelisme riski olmadan normal bir yasam sürme sansi verir.
Gündelik yaşam nasıl olmalıdır?
Hastalik çocugun ve ailesinin hayatini nasil etkileyebilir?
Çocuk ve aile henüz hastaligin tanisi konmadan önce büyük problemler yasarlar. Siddetli karin, gögüs ve eklem agrilarindan dolayi, sik sik çocugu hastaneye götürmek zorunda kalabilir. Bazi çocuklar, yanlis tanilardan dolayi gereksiz yere ameliyat olurlar. Tani konduktan sonra, hem çocuk hem de ebeveynleri hemen hemen normal bir yasam sürebilirler. Bazilari çocugun FMF hastasi oldugunu bile unutabilir. Bu durum tehlikeli olabilir çünkü, tedaviye uyumu bozabilir.
Tek problem, ömür boyu tedavinin yaratabilecegi psikolojik zararlardir. Bu sorun, hasta, ebeveyn egitim programlariyla asilabilir.
Okula gidebilir mi?
Sik gelen ataklar okula devam konusunda sorunlara neden olabilir. Ancak, kolsisin tedavisi baslandiktan sonra, bu artik önemli bir sorun olmaktan çikar. Ögretmenler, hastalik konusunda ve okulda bir atak gelirse ne yapacaklari konusunda bilgilendirilmelidirler.
Spor yapabilir mi?
Ömür boyu kolsisin tedavisi gören FMF’li hastalar diledikleri her sporu yapabilir. Tek problem, etkilenmis eklemlerde hareket kisitliligina yol açan uzamis eklem iltihabidir.
Diyet nasıl olmalıdır? Özel bir diyet yoktur.
İklim hastalığın seyrini nasil etkiler? Etkileyemez.
Çocuk aşılanabilir mi? Evet asilanabilir.
Cinsel yaşam, gebelik ve dogum kontrolü?
Kolsisin tedavisinden önceki dönemde, FMF hastalarinin üreme problemleri vardi fakat, kolsisin ile birlikte bu sorun ortadan kalkmistir. Ilaç gebelik boyunca alinmalidir.